Сімейна гіперхолестеринемія – спадкове генне розлад, що веде до агресивних і передчасним патологій серцево-судинної системи. Ця патологія також відома як гіперліпопротеїнемія 2 типу.
Зміст
- Біохімічні показники ліпідного обміну
- Причини і види захворювання
- Чим небезпечна сімейна гіперхолестеринемія
- Основні симптоми захворювання
- Основні методи лікування
- Лікування дітей та підлітків
- Гіперхолестеринемія і вагітність
- Прогноз розвитку ускладнень при сімейної гіперхолестеринемії
Біохімічні показники ліпідного обміну
Холестерин утворюється в печінці і переноситься в кров, потім знову повертається в печінку і, далі, виділяється в жовч або перетворюється в жовчні кислоти. Кров за своїми властивостями схожа з водою, а вода і жир, як відомо, погано змішуються. Тому холестерин і тригліцериди переносяться в плазмі крові в поєднанні з протеїнами, в спеціальній білковій оболонці.
Дані комплекси називаються ліпопротеїдами, їх ділять на класи в залежності від щільності, розміру та концентрації холестерину: хиломикроны (ХМ), ліпопротеїди дуже низької щільності (ЛПДНЩ, VLDL), ліпопротеїди низької щільності (ЛПНЩ, LDL), ліпопротеїди проміжної щільності (ЛППП, IDL) і ліпопротеїди високої щільності (ЛПВЩ, HDL).
ЛПВЩ характеризують як «хороший» холестерин, який в організмі служить будівельним матеріалом клітинної мембрани. Норма по цьому біохімічному параметру становить 0,86-2,28 ммоль/л у жінок і 0,72-1,63 ммоль/л – у чоловіків. Вважається, що чим вище даний показник, тим нижче ризик розвитку інфарктів і інсультів.
У свою чергу, ЛПНЩ відображає, скільки в крові «поганого холестерину», який накопичується в судинній стінці. ЛППП є перехідними продуктами перетворення ЛПДНЩ в ЛПНЩ, при цьому ЛПДНЩ і ХМ відображають рівень тригліцеридів, норма яких залежить від віку та статі, а підвищення рівня цих речовин у плазмі крові може свідчити про наявність хвороби.
Причини і види захворювання
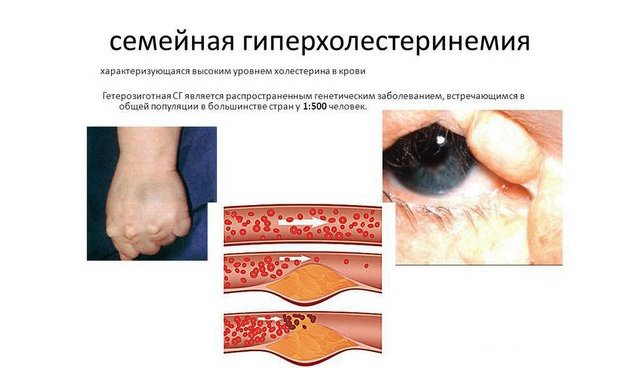
Сімейна гіперхолестеринемія – генетично опосередкована патологія, в основі якої лежать дефекти алелей гена рецептора ЛПНЩ. Ця мутація визначає нездатність печінки метаболізувати (розщеплювати) надлишок ЛПНЩ. В результаті спостерігається високий рівень ХОЛЕСТЕРИНУ в крові.
Виділяють дві форми захворювання. Якщо людина успадковує генетичну мутацію від одного з батьків, то має місце гетерозиготна гіперхолестеринемія (зустрічається у 1 з 250 чоловік). Якщо ж мутантні гени були у обох батьків, то у дитини діагностується більш важка форма – гомозиготная гіперхолестеринемія (спостерігається в 1 160 000 випадків). Оскільки це генетичне захворювання, то вже у внутрішньоутробному розвитку у даних осіб може починатися процес розвитку судинних захворювань. Їх організм не може переробляти природний запас холестерину, який постійно виробляє організм.
Таким чином, рівень холестерину у хворого зростає до надзвичайно високих значень. З часом підвищений вміст цієї сполуки в крові може привести до повного звуження просвіту коронарних і каротидних артерій. Чим довше у людини спостерігається високий рівень ЛПНЩ, тим вище ймовірність ішемічних патологій. У дорослих пацієнтів цей показник варіює від 190 до 400 мг/дл і навіть вище. У дітей концентрація ЛПНЩ в середньому, близько 160 мг/дл.
Незважаючи на те, що найбільш поширеною причиною хвороби є спадковість, значиму роль у розвитку гіперхолестеринемії грають і інші фактори:
- дієта з високим вмістом насичених жирів та холестерину;
- захворювання нирок, гіпотиреоз, цукровий діабет;
- прийом лікарських препаратів, що містять естроген, кортикостероїди, ретиноїди, інгібітори протеази, тіазидні діуретики, бета-блокатори;
- надлишкова маса тіла;
- надмірне вживання алкоголю;
- куріння;
- гіподинамія і гіпокінезія;
- використання стероїдів, деяких оральних контрацептивів.
Чим небезпечна сімейна гіперхолестеринемія
При гіперхолестеринемії, вміст ЛПНЩ вкрай висока, що призводить до накопичення жирової тканини в судинах і звуження їх просвіту, аж до критичних величин (атеросклероз). Цей процес починається до народження і може в кінцевому підсумку призвести до серцево-судинних захворювань, гострої коронарної недостатності, інсульту. Вірогідність інфаркту міокарда у людини з гіперхолестеринемією до 50 років становить 50%! Супутні фактори ішемічної хвороби серця, інсульту, інфаркту – паління, велика маса тіла, високий артеріальний тиск і сидячий спосіб життя. У зв’язку з цим, поряд з медикаментозним лікуванням важливим є дієта, здоровий спосіб життя та відмову від тютюну і спиртного.
Основні симптоми захворювання
Ознаками гіперхолестеринемії, які можуть виявлятися вже в юному віці, є:
- високий рівень загального холестерину і ЛПНЩ;
- наявність у родичів високого рівня загального холестерину і ЛПНЩ, а також інфарктів і інсультів у молодому віці;
- підвищений і стійкий до лікарської терапії рівень ЛПНЩ у одного або обох батьків;
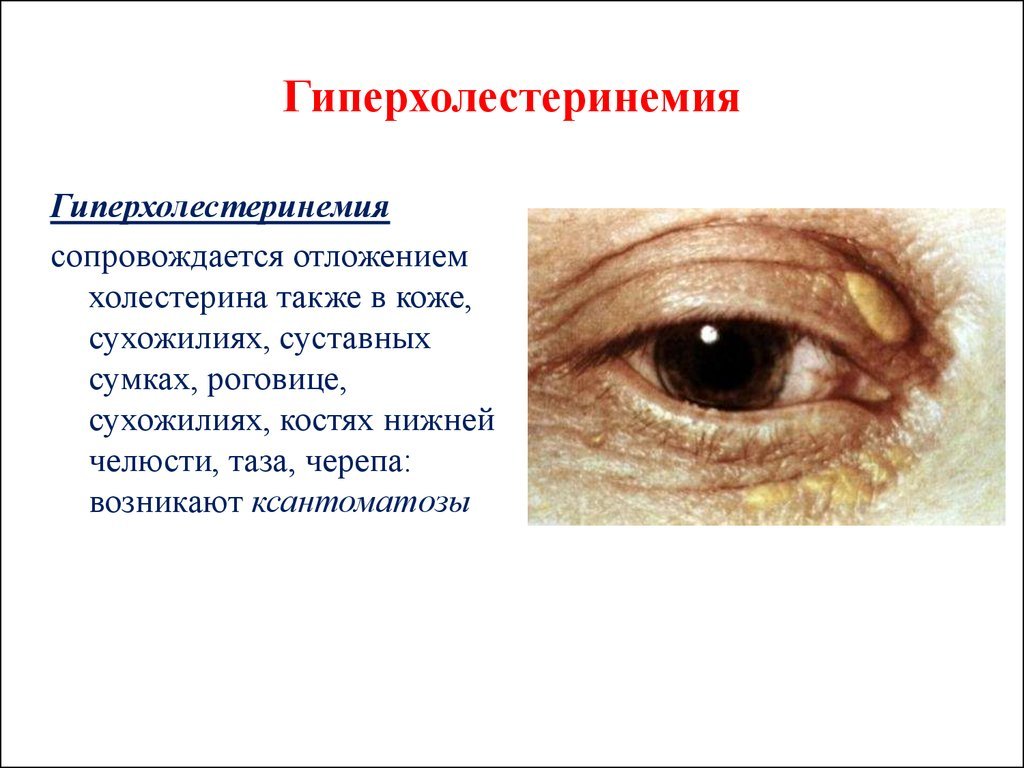
- ксантомы (шкірні або сухожильні відкладення холестерину);
- ксантелазми (холестеринові відкладення в століттях);
- липемическая дуга рогівки (відкладення холестерину навколо рогівки ока);
У людей з гомозиготною гіперхолестеринемією виникнення ксантом на колінах, ліктях, в шкірі і сухожиллях відбувається в ранньому віці, навіть на першому році життя, а гострий інфаркт або інсульт може статися до 30 років.
Основні методи лікування
Діагноз може бути визначений на підставі зовнішнього огляду і лабораторних аналізів. При фізичному обстеженні можуть виявлятися шкірні і сухожильні ксантомы, ксантелазми і відкладення холестерину навколо рогівки ока. Лабораторні дослідження включають ЕКГ та УЗД серця, аналіз рівня холестерину в крові (загальний холестерин вище 250 мг/дл, рівень ЛПНЩ вище 200 мг/дл) і дослідження генетичного поліморфізму (виявлення мутації гена рецептора ЛПНЩ).
Атеросклероз є захворюванням, при якому жирова тканина (атеросклеротична бляшка) збирається уздовж стінок артерій і, в кінцевому підсумку, може повністю блокувати просвіт судини. Головна мета лікування – зниження ризику розвитку атеросклеротичної хвороби шляхом зменшення рівня циркулюючого холестерину та ЛПНЩ у плазмі крові.
Першим етапом лікування при гетерозиготною формою гіперхолестеринемії є зміна дієти зі зниженням загальної кількості споживаних щодня жирів до 30% від калорійності добового раціону. Необхідно скоротити кількість м’ясних страв (свинина, яловичина, баранина), виключити вершкове масло, незбиране молоко, сири, яєчні жовтки і інші джерела тваринних жирів. Також важливим є відмова від куріння і вживання спиртних напоїв.
Наступна стадія на шляху до зменшення рівня холестерину і зниження маси тіла – підвищення щоденної рухової активності. Показано біг, плавання, їзда на велосипеді, аеробні вправи, заняття в тренажерному залі.
Крім дієти, зниження ваги та фізичних вправ необхідна лікарська терапія, оскільки тільки зміна способу життя не в змозі зменшити рівень холестерину до безпечної для здоров’я величини. Найбільш результативними лікарськими засобами, існуючими в даний час вважаються «статини» – препарати, що пригнічують фермент ГМГ-КоА-редуктазу (HMG-CoA), який відповідає за утворення холестерину в печінці. До даних препаратів відносяться такі, як Правастатин, Симвастатин, Аторвастатин, Розувастатин та ін. Ці медикаменти досить добре зарекомендували себе в терапії гіперхолестеринемії, однак перед їх застосуванням необхідно обов’язково проконсультуватися з лікарем.
Інша група гіполіпідемічних препаратів, які успішно використовується для зменшення вмісту холестерину в крові – секвестранты жовчних кислот – речовини, що зв’язують утворюються в печінці жовчні кислоти і, тим самим, змушуючи організм виробляти їх в більшому обсязі і витрачаючи на це надлишковий холестерин. Позитивне дію надають інгібітори абсорбції холестерину (наприклад, Езетіміб), утруднюючи його всмоктування з кишечника і, тим самим, знижуючи концентрацію в крові, а також гемфіброзил, фенофібрат, нікотинова кислота і ряд інших.
Особи, які мають гомозиготную форму хвороби, потребують більш серйозного лікування, так як лікарська терапія недостатня для зниження рівня холестерину і ЛПНЩ до допустимих величин. Цим людям може знадобитися періодичний аферез ЛПНЩ – терапевтична процедура «очищення» крові від ЛПНЩ і ЛПДНЩ. Використання аферезу дозволяє зупинити процеси склерозу і поліпшити функцію судинного ендотелію у 50-60% випадків.
Лікування дітей та підлітків
Наріжним каменем у терапії дітей, хворих родинною гіперхолестеринемією, є статини. Ці препарати не впливають на фізичний і розумовий розвиток зростаючого організму. Метою лікування є зниження рівня ЛПНЩ на 50-70 % від вихідного рівня (до 130 мг/дл). Ряд провідних фахівців вважають доцільним використання медикаментозної терапії у віці 8-10 років. Більш ранній початок лікування повинно розглядатися окремо у кожному конкретному випадку. Виконання аферезу ліпопротеїнів низької щільності у дітей є технічно складно здійсненною процедурою, але може бути використане при гомозиготною формі.
Гіперхолестеринемія і вагітність
Дане захворювання є аутосомно-домінантним розладом. Це означає, що ймовірність успадкування дитиною гіперхолестеринемії при її наявності в одного з батьків становить 50%. Відповідно, шанси виникнення хвороби зростають у два рази у разі присутності мутантного гена у матері і батька.
Вагітність протікає з супутнім підвищенням концентрації холестерину в плазмі на 25-50% у порівнянні з їх звичайними змістом. Це зумовлено припиненням прийому препаратів, що знижують холестерин, щоб уникнути тератогенного ефекту. Для протидії різкого підвищення ЛПНЩ рекомендований перехід до безжировым дієт з практично повною відсутністю холестерину.
Прогноз розвитку ускладнень при сімейної гіперхолестеринемії
Виникнення ішемічної хвороби серця у хворих на гіперхолестеринемію, які не мають діагнозу «атеросклеротична хвороба» визначається наступним рядом факторів:
- Артеріальна гіпертензія (систолічний тиск ? 140 мм рт. ст.);
- Споживання тютюнових виробів (будь-яку кількість за минулий місяць);
- Рівень ЛПВЩ нижче 40 мг/дл;
- Чоловіча стать і вік 45 років і старше;
- Жіноча стать і вік 55 років і старше
- Наявність в сім’ї негативної історії: клінічна ішемічна хвороба або раптова смерть молодше 55 років по чоловічій лінії або жінок молодше 65-річного віку.
У свою чергу, вміст ЛПВЩ 65 мг/дл і більше – це сприятливий фактор, що зменшує ймовірність виникнення ішемічної хвороби.
Ризик появи ускладнень може бути значно знижений при своєчасному використанні медикаментозної терапії, спрямованої на зменшення вмісту холестерину в плазмі. Встановлено, що зниження цього органічної речовини на 1% знижує ризик склерозування коронарних артерій на 2%.
Профілактика споживання алкогольних і тютюнових виробів, зниження артеріального тиску, контроль споживання цукру в значній мірі знижують вірогідність несприятливих наслідків перебігу захворювання. Контроль маси тіла, використання дієт з низьким вмістом жирів і висока щоденна фізична активність надають значний ефект на концентрацію загального холестерину і підвищують якість і тривалість життя при даній патології.



