- Що таке холестерин
- Первинна (сімейна) гіперхолестеринемія
- Вторинна (набута) гіперхолестеринемія
- Найбільш часті чинники зростання холестерину у жінок
- Вплив вагітності на холестерин
- Перебудова організму внаслідок менопаузи
- Очевидні причини високого холестерину у чоловіків
- Високий вміст холестерину провокує появу холестеринові бляшки в судинах
- Ускладнення, викликані атеросклеротичними бляшками
- Особливості лікування
- Дієтотерапія
- Народні засоби
- Медикаментозні засоби
- Прості заходи профілактики
Атеросклероз, ішемія, інфаркти та інсульти – найчастіше є наслідками підвищеного холестерину (гіперхолестеринемії), рівень якого може збільшуватися впливу найрізноманітніших факторів (генетична схильність, спосіб життя людини, хронічні захворювання).

Зміст
- Що таке холестерин
- Первинна (сімейна) гіперхолестеринемія
- Вторинна (набута) гіперхолестеринемія
- Найбільш часті чинники зростання холестерину у жінок
- Очевидні причини високого холестерину у чоловіків
- Високий вміст холестерину провокує появу холестеринові бляшки в судинах
- Ускладнення, викликані атеросклеротичними бляшками
- Особливості лікування
- Прості заходи профілактики
Що таке холестерин
Холестерин (міжнародна назва холестерол) – це органічна сполука, що представляє собою природний жиророзчинний спирт. В організмі людини він виконує ряд найважливіших функцій:
- є своєрідним будівельним матеріалом для мембран клітин, утворюючи міцний каркас, що перешкоджає їх пошкодження;
- регулює проникність клітинних стінок і, відповідно, судин;
- захищає клітини організму від згубного впливу вільних радикалів;
- без холестерину неможлива повноцінна робота імунної та нервової системи;
- попереджає руйнування еритроцитів крові;
- є обов’язковим елементом при синтезі вітаміну D, жовчних кислот, кортикостероїдів і статевих стероїдних гормонів.
Вміст холестерину в крові розраховується, виходячи з таких показників:
| Одиниця виміру ммоль/л | Норма | Ризик розвитку патологій серця і судин | ||
| Низький | Помірний | Високий | ||
| Загальний ХС | 3,3-5,6 | менше 4,8 | 4,8-6,0 | більше 6,0 |
| ЛПНЩ | менше 2,6 | менше 2,6 | 2,6-4,1 | 4,9 |
| ЛПВЩ | 0,7-2,0 | понад 1,55 | 1,03-1,53 | менше 1,03 |
| Тригліцериди | 0,46-1,86 | менше 1,7 | 1,7-2,2 | більше 2,2 |
В організмі відбувається постійна циркуляція холестеролу. У крові він переміщається в складі спеціальних частинок ліпопротеїдів, кожен клас яких виконує свої певні функції:
- ЛПНЩ – ліпопротеїди низької щільності. Утворюються з ЛПДНЩ. Є основними частками, які розносять виробляється печінкою холестерин по всьому організму: до органів і тканин.
- ЛПВЩ – ліпопротеїди високої щільності. Захоплюють надлишки вільного холестерину і тригліцеридів, що циркулюють у крові, і переміщують його в печінку для переробки і виведення з організму.
- ЛПДНЩ – ліпопротеїди дуже низької щільності. Синтезуються печінкою. Їх основна функція полягає в транспортуванні тригліцеридів (органічних жирів) до тканинам і органам.

ЛПНЩ і ЛПДНЩ називають шкідливим чи поганим холестерином. Збільшене зміст цих частинок в крові призводить до поступового ураження артерій жировими бляшками – атеросклерозу. Це в свою чергу викликає порушення кровопостачання в тканинах і органах. Як наслідок виникають захворювання серця і судин: ішемія, інсульт, інфаркт.
ЛПВЩ називають корисним або хорошим холестерином. Ці частинки є відмінною профілактикою проти атеросклерозу і серцево-судинних патологій відповідно. Зниження їх рівня в крові і підвищення концентрації шкідливих часток (гіперхолестеринемія) – поганий прогностичний ознака, що свідчить про ризик ураження судин і розвитку серцевих патологій.
Високі показники холестерину можуть бути наслідком впливу багатьох факторів. У медицині виділяють дві форми гіперхолестеринемії: первинна і вторинна. Вони розрізняються механізмом виникнення порушень у ліпідному обміні.
Первинна (сімейна) гіперхолестеринемія
Концентрація холестерину збільшується через спадкового фактора. Дефектний ген передається дитині від обох (1 випадок на 1,5 мільйона) або від одного з батьків.
Білки, які знаходяться на поверхні ліпопротеїдів, відповідають за їх взаємодія через особливі рецептори з клітинами тканин і органів.
Якщо в крові є ген-мутант, відбуваються наступні генетичні порушення:
- у білку утворюється дефект, рецептори, зв’язують і попереджувальні зростання холестерину в крові, відсутні;
- рецептори працюють, але їх активність в рази менше норми;
- немає ферментів, що відповідають за переміщення в системі кровообігу ліпопротеїнів низької щільності;
- ЛПНЩ і ЛПДНЩ зв’язуються, але не транспортуються всередину клітин.
У людей, яким гени-мутанти передалися від обох батьків, страждають клітини печінки. Вони не здатні переробляти жири, а можуть тільки виробляти їх. В результаті холестерин не засвоюється організмом, а накопичується у плазмі крові.
У осіб, яким дефектний ген передався від батька, здатність печінкових клітин переробляти жири частково зберігається. Холестерин надходить в клітини. Але інтенсивність його синтезу дуже слабка. Надлишки ЛПНЩ також осідають на артеріальних стінках, створюючи високий ризик розвитку атеросклерозу.
Холестерин, обумовлена спадковим чинником, має такі особливості:
- концентрація шкідливих ліпопротеїдів перевищує рекомендовану норму в 7-9 разів;
- виявляється не тільки у дорослих, але і у дітей;
- часто супроводжується появою підшкірних жирових бляшок на сухожиллях рук і ніг.
Самим небезпечним наслідком, не вчасно виявленої спадкової гіперхолестеринемії, є розвиток гострого інфаркту міокарда у чоловіків і жінок до 30 років.
Вторинна (набута) гіперхолестеринемія

Крім спадкового чинника зростання холестерину в організмі викликають:
- Хронічні захворювання: цукровий діабет, дисфункція печінки, нирок, жовчного міхура, захворювання щитовидної залози. Викликають порушення в ліпідному обміні та збільшення концентрації холестерину. Постійне підвищення цукру в крові призводить до запалення судинних стінок. Як наслідок ризик ураження судин і розвитку атеросклерозу збільшується.
- Прийом лікарських препаратів: діуретики, бета-блокатори, стероїди, контрацептиви. В окремих випадках можуть викликати такий побічний ефект, як порушення ліпідного обміну. Тому, через 1-2 тижні після лікування, в цілях профілактики рекомендується здати аналіз крові на загальний холестерин.
- Гіпертонічна хвороба. При стійкому підвищенні артеріального тиску сила роботи серця зростає. Це збільшує ризик пошкодження судинних стінок і вірогідність відкладення холестеринових бляшок. У свою чергу початкова стадія атеросклерозу також може бути причиною підвищення тиску. Звуження судин змушує серце працювати з більшою силою і швидкістю.
- Постійні стреси. Під час стресу в організмі посилено надходить адреналін. Серце починає битися швидше і з більшою силою. Артеріальний тиск підвищується. Згортання крові, утворюються тромби.
- Алкоголь. Розширює судини, зменшує їх еластичність, викликає мікропошкодження. У них починає накопичуватися жирові частинки холестерину, викликаючи звуження і закупорку артерій.
- Куріння. При курінні тютюн і смоли потрапляють в кров, осідають на стінках судинних, викликають їх скорочення і втрату еластичності, викликаючи склеротичні ураження.
- Неправильне харчування. Переважання в меню жирної, насиченою транс-жирами їжі, смажених страв і напівфабрикатів погіршує ліпідний обмін. Жири повільно переробляються, перетворюються на зайві кілограми.
Найбільш часті чинники зростання холестерину у жінок
У жінок, крім загальних факторів, висока концентрація ЛПНЩ в крові спостерігається під час вагітності та в період менопаузи.
Вплив вагітності на холестерин
Починаючи з моменту зачаття, в організмі майбутньої мами починають відбуватися глобальні зміни: перебудовується гормональний фон, починає формуватися плацента, необхідна для виношування дитини. У всіх цих процесах беруть участь ЛПНЩ і ЛПВЩ, яких потрібно в кілька разів більше, ніж зазвичай.
Тому під час вагітності відзначається підвищення рівня холестерину в 1,5-2 рази. Це вважається нормою і не повинно викликати занепокоєння.
Таблиця допустимих значень рівня холестерину при вагітності:
| Вік | Загальний ХС ммоль/л |
| 16-20 | 3,07-10,38 |
| 20-25 | 3,17-11,20 |
| 25-30 | 3,30-11,60 |
| 30-35 | 3,40-11,94 |
| 35-40 | 3,70-12,60 |
| 40-45 | 3,90-13,8 |
Концентрацію холестерину контролюють за допомогою аналізів. При нормально протікаючій вагітності біохімічний аналіз крові здають 3-4 рази. При дуже високих підсумкових значень, що перевищують норму, вагітній жінці призначають додаткове обстеження. Причинами можуть бути спадкові та аліментарні фактори, а також наявність хронічних захворювань внутрішніх органів.
Лікування – дотримання дієти, коригування способу життя. Холестерин приходить в норму протягом 6-8 тижнів після пологів. Тому контрольні аналізи рекомендується здавати не раніше, ніж через 1,5 місяця після розродження.
Перебудова організму внаслідок менопаузи
Жіночий організм від впливу шкідливого холестерину і різких перепадів рівня ЛПНЩ і ЛПВЩ захищає статевий гормон – естроген. У період менопаузи відбувається гормональна перебудова: припиняється овуляція, вироблення статевого гормону і яйцеклітин. В результаті рівень холестерину дестабілізується і відбувається її підвищення.
Важливо розуміти, що цей фізіологічний процес нормальний. Якщо організм здоровий, немає порушення обміну речовин, концентрація ліпопротеїдів низької та високої щільності повернеться в норму, як тільки стабілізується гормональний фон. Однак за процесом все ж потрібно ретельно стежити, здаючи відповідні аналізи, Також рекомендується дотримуватися у цей період низкохолестериновую дієту.
Очевидні причини високого холестерину у чоловіків
На відміну від жіночого, чоловічого, організм не захищений від шкідливого впливу холестерину. У ньому міститься дуже мала кількість естрогену, який захищав би судини від атеросклерозу і розвитку серцевих патологій. Плюс саме чоловіки найчастіше зловживають курінням і алкоголем, які негативно позначаються на властивостях крові і на синтезі холестерину.
Враховуючи фізіологічні особливості організму, схильність до збільшення концентрації ліпопротеїдів низької щільності в крові у чоловіків вище, ніж у жінок. І якщо до 30 років активні метаболічні процеси ще справляються з впливом шкідливих факторів, то після 30-ти річного рубежу їх активність знижується, ризик розвитку атеросклерозу і виникнення серцевих патологій збільшується.
Починаючи з 30 років, чоловікам рекомендується контролювати співвідношення часток з низькою і високою щільністю, здаючи аналізи крові кожні 3-5 років. Також слід дотримуватися правильного харчування, не зловживати шкідливими звичками і вести активний спосіб життя.
Високий вміст холестерину провокує появу холестеринові бляшки в судинах
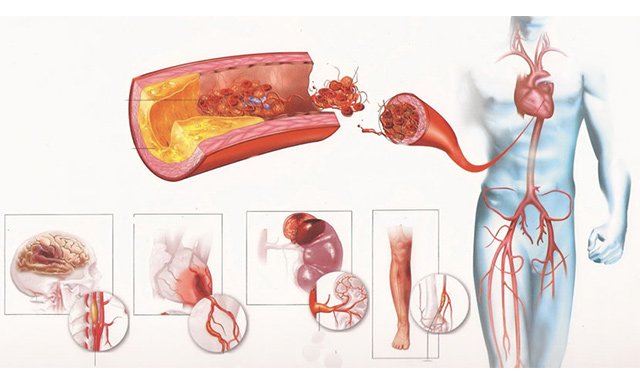
На ранньому етапі виявити небезпеку допомагають аналізи. На пізній стадії значні порушення кровообігу з множинними вогнищами ураження можуть виражатися сукупністю наступних клінічних ознак:
- Атеросклероз аорти серця (коронарних артерій). Згодом у хворого з’являється задишка, болі в області серця, сильне потовиділення. Артеріальний тиск змінюється – може різко підвищуватися і різко знижуватися.
- Атеросклероз артерій головного мозку (брахиоцефальных). Супроводжується погіршенням пам’яті та розумової діяльності. З’являються зміни в поведінці, часто проявляється агресія, порушується координація рухів.
- Атеросклерозу артерій черевної порожнини. Найчастіше страждає кишечник і нирки. Захворювання проявляється диспепсичними розладами. При закупорці артерій можуть з’являтися внутрішні кровотечі. При цукровому діабеті найбільш часто уражаються судини нирок. Характерні симптоми – біль у попереку, гострі больові відчуття, різі при сечовипусканні, нетримання сечі.
- Атеросклероз судин нижніх кінцівок. Часто можуть вражатися підколінна, стегнова та велика гомілкова артерії, які відповідають за кровопостачання ніг. Патологія проявляється ниючим болем, кульгавістю, набряками щиколоток, онімінням пальців нижніх кінцівок.
У людей з довгостроково існуючої, запущеної патологією під час огляду можна виявити наступні симптоми:
- Ксантомы. Невеликі по діаметру, опуклі і досить щільні утворення під шкірою, білого або світло-жовтого кольору. Розташовуються в області сухожиль на пальцях рук і ніг, в районі ахіллесовою зв’язки.
- Ксантелазми. Плоскі ксантомы, жовтуватого кольору. Розташовуються на шкірі повік у вигляді одиночних бляшок або груп.
- Зміна райдужної оболонки очей. Згодом по краях рогівки виявляється сіро-біла дуга.
Якщо ці ознаки з’являються в молодому віці, це може вказувати на спадковий фактор захворювання.
Ускладнення, викликані атеросклеротичними бляшками
Якщо холестерин не знижувати, це призведе до хронічного ураження судин – атеросклерозу. Це захворювання викликає патологічні зміни в органах і системах життєзабезпечення:
- Ураження нижніх кінцівок: трофічні виразки, гангрена, периферичні набряки ніг. Ускладнення з’являються на тлі порушеного кровообігу, коли знижується кількість, що надходять у тканини поживних речовин. Імунітет знижується. На шкірі з’являються вогнища запалення, які поширюються вглиб м’якою і сполучної тканини. На окремих ділянках може початися некроз, що загрожує ампутацією ноги.
- Гострий інфаркт міокарда, ІХС, стенокардія, аневризма аорти. Найнебезпечніше і найбільш часте ускладнення. Атеросклеротичні бляшки вражають аорту і серцеві судини. Їх звуження призводить до найсильнішої навантаження на орган. Дефіцит кисню і поживних речовин – до розвитку запалень. На початкових стадіях патологія ніяк себе не проявляє. У рідкісних випадках при гострому перебігу може розвинутися некроз серця.
- Ішемія органів. Холестеринові бляшки можуть вразити будь-який орган або систему, кишечник, ниркові артерії. Коли просвіт артерій звужується, зменшується кровопостачання. Це призводить до збоїв в роботі органів та цілих систем. Самопочуття пацієнта погіршується. З’являється швидка стомлюваність, апатія. При гострому перебігу можуть з’явитися внутрішні кровотечі.
- Недоумство, інсульт, інфаркт мозку, вогнищевий склероз. Найбільш небезпечні ускладнення. При несвоєчасному лікуванні прогноз у 70% випадків несприятливий. Недостатнє кровопостачання позначається на розумовій діяльності і поведінці людини. Він може стає агресивним без видимих причин, скаржитися на втому, постійні головні болі, порушену координацію.
Усунення несприятливих факторів і повноцінне, а головне своєчасне лікування допоможуть продовжити термін життя хворого і поліпшити її якість.
Особливості лікування
Знизити високий холестерин, виключивши вірогідність розвитку атеросклерозу і більш серйозних патологій можна за допомогою дієти, корекції способу життя і народних засобів.
При їх неефективності призначають більш серйозне медикаментозне лікування з регулярним моніторингом стану здоров’я пацієнта.
Дієтотерапія
Близько 20% холестерину надходить в організм людини з їжею. Якщо у щоденному меню міститься велика кількість тваринних жирів і транс-жирів, це може викликати зростання ЛПНЩ. Низкохолестериновая дієта передбачає зміну раціону таким чином, щоб його основу становили продукти, що сприяють виведенню з організму надлишків шкідливих і підвищенню кількості корисних ліпопротеїнів.
При високому холестерин рекомендується повністю виключити або обмежити такі види продуктів:
- жирні сорти м’яса: свинина, яловичина, дичина;
- всі види субпродуктів;
- морепродукти;
- масла і жири: маргарин, майонез, вершкове масло;
- молочні продукти з високим вмістом жиру;
- яєчний жовток;
- алкоголь.

Основу щоденного меню повинні становити:
- овочі та фрукти;
- свіжа зелень;
- рослинні олії: оливкова, кукурудзяна, нерафінована соняшникова, лляна;
- морська риба;
- кисломолочні продукти зі зниженим вмістом жиру;
- дієтичні сорти м’яса: кролик, курка (без шкіри);
- напої: зелений чай, какао, відвари трав.
Продукти готують на пару або відварюють, допускається запікати овочі в духовці (без скоринки). Харчуватися краще всього 5-6 разів на день, невеликими порціями.
Важливою складовою ефективного лікування є повна відмова від шкідливих звичок (алкоголь, куріння) і режим дня:
- врівноважене психоемоційний стан;
- повноцінний відпочинок та сон;
- активний спосіб життя (досить робити вранці просту гімнастику і більше ходити пішки);
- боротьба із зайвою вагою.
Народні засоби
Деякі рецепти народної медицини є ефективним доповненням до дієти та допомагають поліпшити ліпідний обмін. До найбільш поширених відносяться:

- Імбирний чай. Напій п’ють вранці і вдень. Для його приготування 1 ч. л. натертого імбирного кореня заварюють в 1ст. гарячої води. Для більш приємного смаку можна додати сік лимона і мед.
- Часник. Для зниження рівня холестерину рекомендується з’їдати в день 2-3 часникового зубчики. Можна приготувати настоянку, яка збільшує концентрацію ЛПВЩ і зміцнює імунітет. 100 г часнику пропускають через м’ясорубку. До отриманої маси додають 1 ст. л. меду і сік половини лимона. Суміш настоюють в холодильнику добу. Приймають по 1 ч. л. 2-3 рази в день протягом місяця.
- Відвари з лікарських рослин. Найбільшим ефектом володіють кукурудзяні рильця, безсмертник, пижмо, квітки глоду, розторопша, квітки липи. Сухі інгредієнти заварюють з розрахунку 1 ст. л. на 100 мл крутого окропу. Відвар настоюють 6-8 годин і вживають по 1 ст. л. 3-5 разів на день. Курс лікування тривалий: від 1 до 2 місяців.
Медикаментозні засоби
Лікарські препарати призначаються при неефективності дієти. Лікування може відбуватися в амбулаторних чи стаціонарних умовах.
До препаратів, що знижує концентрацію холестерину в крові, відносяться:
- Іонообмінні смоли (Гемфіброзил, Холестирамін). Ліки, що зв’язують у кишечнику жовчні кислоти і знижують абсорбційні властивості жирних кислот, у тому числі і холестерину.
- Статини (Ловастатин, Симвастатин, Флувастатин, Аторвастатин, Розувастатин). Знижують концентрацію ЛПНЩ і підвищують кількість ЛПВЩ за рахунок блокування ферменту КоА-редуктази, що відповідає за вироблення холестерину.
- Фібрати (Трайкор, Безалип). Дія препаратів спрямовано на посилення дії особливого ферменту – ліпопротеінліпази. За рахунок цього відбувається розщеплення частинок низької та дуже низької щільності та зростання концентрації молекул високої щільності.
- Нікотинова кислота (Ніацин, Эндурацин). Зменшує швидкість синтезу ЛПДНЩ і ЛПНЩ у печінці, знижує надходження холестерину з жирової тканини.
- Вітаміни A, E, C, Ангинин, Трепростиніл. Сприяють відновленню порушеної мікроциркуляції в артеріях. Зменшують їх проникність, попереджають утворення тромбів. Застосовуються в якості додаткової терапії.
Прості заходи профілактики
Лікарі настійно рекомендують проходити комплексне обстеження кожні три роки людям старше 35 років, щорічно дослідити функцію щитовидної залози, нирок, печінки та серця.
- при проблемах із зайвою вагою потрібно стежити за харчуванням, дотримуватися дієти, вести активний спосіб життя;
- відмовитися від шкідливих звичок;
- здавати аналізи на холестерин при наявності факторів, що привертають раз в 2-3 року;
- не займатися самолікуванням: категорично забороняється самостійне застосування лікарських препаратів, що знижують холестерин.



